Consapevoli fino alla fine: che cos’è l’eutanasia
Data: 13 Ottobre 2022
Tag: Attualità
Di: Matilde Malandri
Un iter travagliato, una questione etica fondamentale da trattare: cos’è l’eutanasia secondo la legge (e non solo) italiana
Cenni storici
Eutanasia si, eutanasia no. Il dibattito sul tema del fine vita e l’eticità di questo non è sicuramente una novità di questi anni: il codice di Hammurabi, il primo corpus legislativo della storia, presenta delle norme etiche e deontologiche al riguardo, così come nel Libro dei Re, con il caso di Saul, David presenta l’ancestrale suicidio assistito del soldato come punibile con la morte; esempi illustri di eutanasia nel passato si ritrovano anche in figure come Nerone, Marco Giunio Bruto o Gaio Sempronio Gracco. Fondamentale, poi, è il testo a cui guarda la medicina di ogni tempo, il Giuramento di Ippocrate, che già nel 420 a.C. affrontava la spinosa situazione recitando: “Non somministrerò ad alcuno, neppure se richiesto, un farmaco mortale, né suggerirò un tale consiglio; similmente a nessuna donna io darò un medicinale abortivo.”; la forza delle parole del famoso documento non sta, però, nella sua versione antica, quanto nella riscrittura moderna deliberata dalla Federazione nazionale degli ordini dei medici chirurghi e degli odontoiatri il 13 giugno 2014, che asserisce, tra i doveri del neo proclamato medico, quello “di non compiere mai atti finalizzati a provocare la morte”: non si tratta solo di una parte rivista di un codice etico e comportamentale, per forza di cose, “vecchio”, ma di una vera e propria presa di posizione da parte della comunità scientifica nazionale, frutto di decenni di studi e ricerche nel campo della bioetica.
Eutanasia non è un termine ombrello
Tra eutanasia e suicidio assistito
L’indagine poliedrica sull’ argomento, condotta da specialisti non solo in campo medico, ma anche in ambito legislativo, filosofico, genetico e teologico, definisce la sua complessità fin dalle definizioni fornite dei suoi caratteri fondamentali; è facile, con il termine eutanasia, incappare in errori o generalizzazioni di fenomeni ben più complessi quali il suicidio assistito, le cure palliative o le Disposizioni anticipate di trattamento. È bene, però, partire dall’origine. Il termine “eutanasia” deriva dal greco εὐθανασία, parola a sua volta composta dal prefisso εὔ-, “bene” e θάνατος, “morte”: si tratta quindi, secondo l’Enciclopedia Treccani, di “azione od omissione che, per sua natura e nelle intenzioni di chi agisce (eutanasia attiva) o si astiene dall’agire (eutanasia passiva), procura anticipatamente la morte di un malato allo scopo di alleviarne le sofferenze”; la definizione di tale fenomeno fu coniata dal filosofo inglese Francis Bacon, comparso nel saggio “Progresso della conoscenza” del 1605, nel quale invitava i medici a non abbandonare al dolore i malati cronici, ma di farli soffrire il meno possibile: da qui la “buona morte”, ossia finire la propria vita, sempre per cause naturali, in un modo non doloroso. La spiegazione del termine, inoltre, prosegue nell’ Enciclopedia quando questa indica come “in particolare, l’eutanasia va definita come l’uccisione di un soggetto consenziente, in grado di esprimere la volontà di morire, o nella forma del suicidio assistito (con l’aiuto del medico al quale si rivolge per la prescrizione di farmaci letali per l’autosomministrazione) o nella forma dell’eutanasia volontaria in senso stretto, con la richiesta al medico di essere soppresso nel presente o nel futuro”: si ha, perciò, una prima ma sostanziale differenziazione tra eutanasia propriamente detta e suicidio assistito, che è, secondo la definizione dell’associazione VIDAS, “l’atto del porre fine alla propria esistenza in modo consapevole mediante l’autosomministrazione di dosi letali di farmaci da parte di un soggetto che viene appunto “assistito” da un medico (in questo caso si parla di suicidio medicalmente assistito) o da un’altra figura che rende disponibili le sostanze necessarie”. Si delineano, perciò, due principali differenze tra le due pratiche: da un lato l’atto viene praticato da un medico, mentre dall’altro si delinea la figura del sanitario come di colui che prepara le quantità dei farmaci necessari al suicidio e assiste il paziente, senza però attuare nel concreto l’atto di porre fine alla vita. Attualmente, entrambe queste pratiche sono illegali per la legge italiana. Nel termine stesso di eutanasia, inoltre, si distinguono, secondo il dott. Donà in un documento emanato dalla provincia di Bolzano, l’eutanasia attiva diretta, definita come “l’uccisione mirata allo scopo di abbreviare le sofferenze di un’altra persona”, l’eutanasia indiretta o attiva indiretta, dove “al fine di alleviare le sofferenze vengono impiegati mezzi (p.es. farmaci antidolorifici) i quali come effetto collaterale possano ridurre la durata di vita. Per l’eutanasia indiretta è determinante l’intenzione che sta alla base della decisione. Lo scopo dell’azione è l’alleviamento delle sofferenze e non l’abbreviamento della vita, anche se in tal modo il processo del morire può subire un’accelerazione” e l’eutanasia passiva, quando “si rinuncia a misure atte a conservare la vita. Importante in questo caso è il pensiero di fondo che l’eutanasia passiva vuole influenzare in modo dignitoso il processo del morire, lasciando indeterminato il momento della morte, mentre l’eutanasia attiva mira a provocare la morte entro minuti”.
DAT: ciò che in Italia abbiamo
Un altro discorso si apre invece con le cosiddette Disposizioni anticipate di trattamento o DAT, definite ed approvate dall’ articolo 4 della Legge n.219 del 22 dicembre 2017: in particolare, nel primo comma si legge che “ogni persona maggiorenne e capace di intendere e di volere, in previsione di un’eventuale futura incapacita’ di autodeterminarsi e dopo avere acquisito adeguate informazioni mediche sulle conseguenze delle sue scelte, puo’, attraverso le DAT, esprimere le proprie volonta’ in materia di trattamenti sanitari, nonche’ il consenso o il rifiuto rispetto ad accertamenti diagnostici o scelte terapeutiche e a singoli trattamenti sanitari. Indica altresi’ una persona di sua fiducia, di seguito denominata «fiduciario», che ne faccia le veci e la rappresenti nelle relazioni con il medico e con le strutture sanitarie.”; si tratta quindi di un testamento biologico o biotestamento, un procedimento legale modificabile o annullabile in qualsiasi momento (comma 4-5, in particolare “qualora il paziente esprima la rinuncia o il rifiuto di trattamenti sanitari necessari alla propria sopravvivenza, il medico prospetta al paziente e, se questi acconsente, ai suoi familiari, le conseguenze di tale decisione e le possibili alternative e promuove ogni azione di sostegno al paziente medesimo, anche avvalendosi dei servizi di assistenza psicologica. Ferma restando la possibilita’ per il paziente di modificare la propria volonta’, l’accettazione, la revoca e il rifiuto sono annotati nella cartella clinica e nel fascicolo sanitario elettronico”) che permette ad ogni cittadino di decidere anticipatamente i trattamenti sanitari a cui desidera essere sottoposto, in maniera libera e indipendente e tramite un consenso informato: tra i trattamenti sanitari inclusi, sono presenti, al comma 5 dell’articolo 1, “la nutrizione artificiale e l’idratazione artificiale, in quanto somministrazione, su prescrizione medica, di nutrienti mediante dispositivi medici”. All’articolo 2 della stessa legge compare un altro importante termine, ossia la sedazione palliativa: “nei casi di paziente con prognosi infausta a breve termine o di imminenza di morte, il medico deve astenersi da ogni ostinazione irragionevole nella somministrazione delle cure e dal ricorso a trattamenti inutili o sproporzionati. In presenza di sofferenze refrattarie ai trattamenti sanitari, il medico puo’ ricorrere alla sedazione palliativa profonda continua in associazione con la terapia del dolore, con il consenso del paziente”; il medico, inoltre, deve evitare in ogni caso l’accanimento terapeutico, ossia l’ostinazione da parte del sanitario a perpetuare delle cure inefficaci causanti solo dolore nel paziente: in questo caso, quindi, è consigliato procedere con delle cure palliative, definite dalla Legge n.38 del 19 marzo 2010 (articolo 2, comma 1) come “l’insieme degli interventi terapeutici, diagnostici e assistenziali, rivolti sia alla persona malata sia al suo nucleo familiare, finalizzati alla cura attiva e totale dei pazienti la cui malattia di base, caratterizzata da un’inarrestabile evoluzione e da una prognosi infausta, non risponde più a trattamenti specifici” e caratterizzate dalla volontà di alleviare il quanto più possibile il dolore del paziente.
Eutanasia e medicina nazionale
Ippocrate, 2400 anni dopo
Come il fine vita non è una novità nel panorama dei diritti civili, così la legittimità -giuridica e, prima ancora, etica- dell’eutanasia è un tema dibattuto da molti anni nel panorama scientifico nazionale e non. Il presupposto fondamentale dell’etica medica viene dato anzitutto, come già detto, dal Giuramento di Ippocrate, che indica come non lecito il procurare consciamente la morte a qualcuno; è significativo, infatti, che questa norma sia stata mantenuta, come è stato detto prima, nella riscrittura del 2014, ma che nel 2017 il Consiglio nazionale della Federazione degli Ordini dei Medici (FNOMCeO) abbia modificato l’articolo 17 del Codice di Deontologia medica relativo agli “Atti finalizzati a provocare la morte” così come segue: “Il medico, anche su richiesta del paziente, non deve effettuare né favorire atti finalizzati a provocarne la morte. La libera scelta del medico di agevolare, sulla base del principio di autodeterminazione dell’individuo, il proposito di suicidio autonomamente e liberamente formatosi da parte di una persona tenuta in vita da trattamenti di sostegno vitale, affetta da una patologia irreversibile, fonte di sofferenze fisiche o psicologiche intollerabili, che sia pienamente capace di prendere decisioni libere e consapevoli (sentenza 242/19 della Corte Costituzionale e relative procedure), va sempre valutata caso per caso e comporta, qualora sussistano tutti gli elementi sopra indicati, la non punibilità del medico da un punto di vista disciplinare”.
I testi della SIAARTI
Negli anni, numerose associazioni scientifiche nazionali hanno espresso pareri e consulti sul tema, con report o documenti rilevanti. Dal punto di vista medico, negli ultimi anni il documento più significativo è stato “Le cure di fine vita e l’anestesista rianimatore: raccomandazioni SIAARTI per l’approccio alla persona morente”, redatto nel 2006 e aggiornato al 2018 dalla Società Italiana di Anestesia Analgesia Rianimazione e Terapia Intensiva; il testo, redatto da alcuni accademici della Società insieme al suo Gruppo di Studio per la Bioetica come seguito delle “Linee guida per la ammissione e la dimissione dalla Terapia Intensiva (TI) e per la limitazione dei trattamenti in TI” del 2003, si pone come obiettivo quello di “produrre raccomandazioni per orientare i processi decisionali di fine vita, tenendo conto dei vincoli e delle opportunità dei singoli contesti professionali e organizzativi”. Si tratta, quindi, di indicazioni per quello che riguarda DAT, cure palliative e sospensione delle cure, secondo i criteri sviluppati nel Quadro Generale del documento: malati cronici in end-stage, pazienti non rispondenti in TI, persone con comorbilità ma con patologia acuta gravissima, da sottoporre ad un intervento chirurgico in emergenza-urgenza con un’alta percentuale di mortalità o definite in fine vita dai pazienti ma con funzioni vitali minime sono coloro che rientrano nei protocolli del testo; le linee guida fornite, infine, ribadiscono come “le persone morenti meritano attenzione ai propri bisogni e un’assistenza mirata ad alleviare le sofferenze, garantendo loro una dignitosa qualità della vita residua e della morte”.
Le opinioni dell’ AAROI
Nel Meeting degli Anestesisti Rianimatori del 25 maggio 2018, inoltre, un’altra importante entità nazionale, l’Associazione Anestesisti Rianimatori Ospedalieri Italiani (A.A.R.O.I.), ha affrontato il tema del fine vita della Legge 219/2017; risultano importanti le considerazioni di Franco Marinangeli, Presidente del Meeting: “La Legge è un passo in avanti perché stabilisce dei prìncipi chiari e fissa i confini tra il trattamento palliativo (che significa protezione del paziente nei confronti della sofferenza, sia fisica che morale, psicologica o sociale) e l’astensione dall’accanimento terapeutico da un lato e qualsiasi azione finalizzata ad abbreviare la vita dall’altro, due piani che si pongono agli opposti estremi dal punto di vista sia legale che etico”. Durante l’incontro, avvenuto in esponenti di associazioni no-profit, si sono susseguite testimonianze di parenti di pazienti a cui è stata praticata l’eutanasia, culminate nelle parole di Maria Antonietta Farina Coscioni: “Oggi più che mai il concetto di salute non è e non deve essere un bene autonomamente tutelato. La salute non è solo integrità fisica, assenza di malattia ma coinvolge una condizione complessiva di benessere psicofisico del soggetto. Si pensi ad un malato di SLA che riconosce, nel senso che conosce, è pienamente cosciente della degenerazione neuronale che lo ha colpito. Tutti abbiamo un termine ma a chi viene diagnosticata una malattia come la SLA il concetto di terminalità appare immediato e concreto”; “La Legge 219/2017 è un’ottima Legge” ha invece affermato Vittorio Fineschi, Professore Ordinario di Medicina Legale all’Università La Sapienza di Roma “di grande crescita culturale, che non è sul fine vita ma sull’autodeterminazione e propone soluzioni applicative e di orientamento pragmatico. Rappresenta un cambiamento culturale che protegge sotto diversi punti di vista e che ha rispettato le linee concettuali di maggior consenso, oltre alla giurisprudenza e alle norme già previste dal Codice deontologico dei Medici. Esalta la professionalità del medico e di ogni esercente le professioni sanitarie e rappresenta una standardizzazione del rispetto dell’etica morale condivisa. Occorre, tuttavia, andare oltre anche attraverso una corretta informazione per i cittadini e una formazione per i Medici e per il personale sanitario sulla quale gli insegnamenti nei corsi di laurea in medicina hanno già previsto la specifica attenzione”.
Medscape Ethics Report: “l’opinione comune”
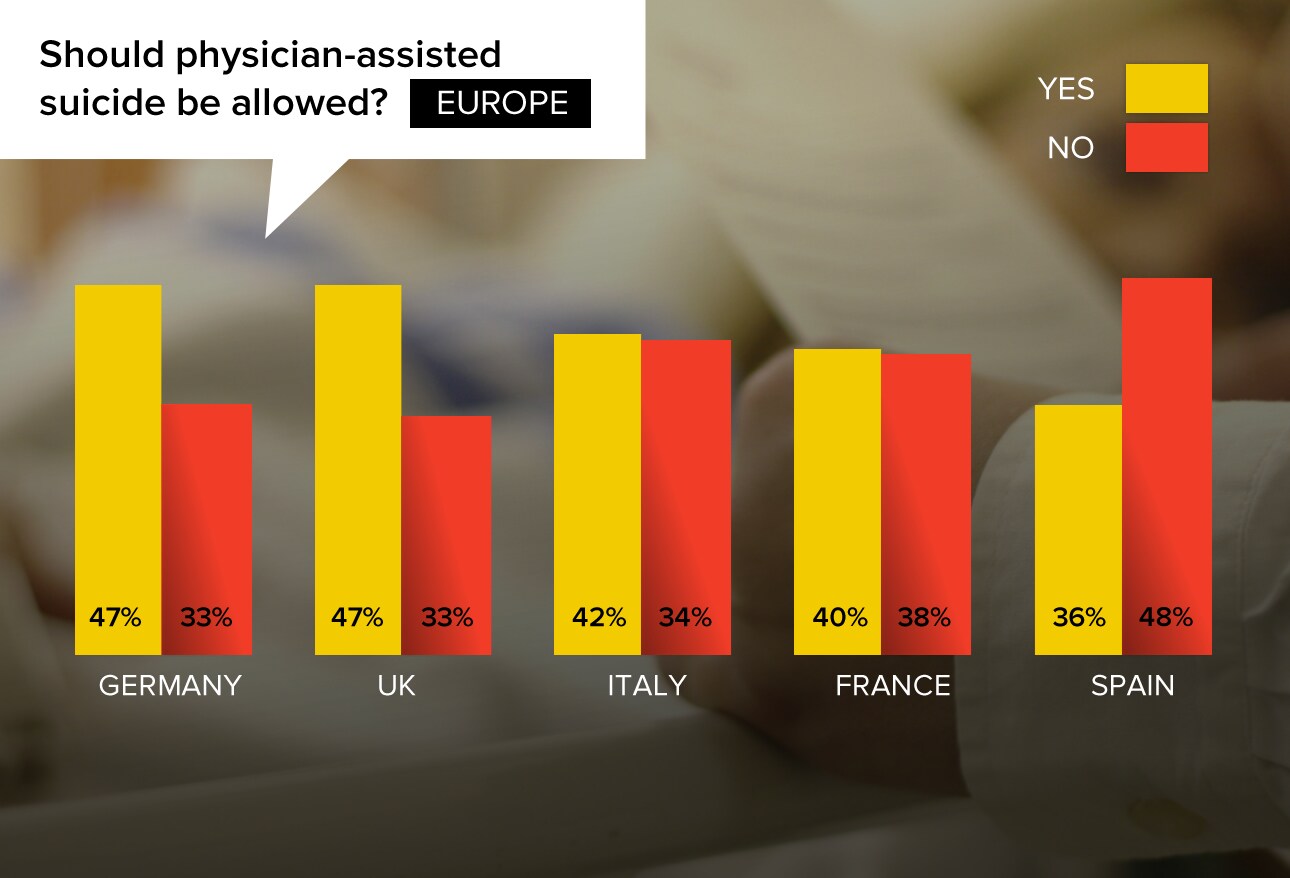
Non tutte le opinioni degli specialisti italiani, però, sono in linea con quella del professor Fineschi; non considerano, infatti, questa Legge come un punto di arrivo, ma un tassello fondamentale per la costruzione di un complesso sistema di norme che regolamentarizzino l’eutanasia e il suicidio assistito. Su quest’ultimo, il “Medscape Ethics Report 2014, Parte 1: Vita, morte e dolore”, pubblicato il 16 dicembre 2014 dall’omonimo sito web, riporta uno studio condotto su 17000 dottori statunitensi e 4000 europei da 35 Paesi diversi, che affronta le questioni etiche più spinose riguardo la professione medica; in particolare, dei professionisti italiani intervistati, il 42% si è dichiarato favorevole alla legittimazione del suicidio assistito -al terzo posto in Europa, dopo Regno Unito e Germania, con il 47% di specialisti inclini alla legalizzazione del trattamento sanitario-, mentre il 32% ha espresso il proprio diniego in tale materia.
Eutanasia e medicina internazionale
La situazione svizzera
Leggendo altre parti del report, è possibile individuare come il 41% dei medici europei intervistati sia pro-suicidio assistito, con una percentuale di favorevoli che supera in tutti gli Stati -ad eccezione della Spagna, una delle poche nazioni del Vecchio Mondo ad aver legalizzato l’eutanasia- quella dei contrari.
In diversi Paesi all’interno del nostro continente, medici e gruppi bioetici hanno affrontato la questione del fine vita, emanando documenti simili a quelli italiani; in Svizzera, nel 2005, la Commissione di Etica Clinica dell’Ente Ospedaliero Cantonale (EOC-COMEC) ha emanato un testo chiamato “Il suicidio assistito in ambito ospedaliero-Quaderno n.2”, nato come raccolta delle riflessioni sorte durante la seconda giornata di una conferenza sul suicidio assistito, svoltasi l’11 maggio dello stesso anno. Il documento, che ruota attorno all’articolo 115 del Codice Penale Svizzero («Chiunque per motivi egoistici istiga alcuno al suicidio o gli presta aiuto è punito, se il suicidio è stato consumato o tentato, con la reclusione sino a cinque anni o con la detenzione»), ha l’intento di fornire norme deontologiche e pratiche al personale sanitario elvetico di fronte a situazioni di fine vita, essendo “questa disposizione penale particolare alla Svizzera nella misura in cui nella maggior parte dei paesi che hanno legiferato su tale oggetto lo hanno fatto pensando ai malati in fase terminale; la disposizione del codice penale svizzero invece non ha, all’origine, alcun legame con la professione sanitaria né con il malato terminale propriamente detto”. “Il fatto di non punire penalmente un gesto però” scrive nell’introduzione il Dr med. Fabrizio Barazzoni, Presidente della COMEC, “non risolve assolutamente il dilemma morale in cui può trovarsi il personale curante di fronte a una domanda di suicidio assistito. Infatti, in tali situazioni, vi sono almeno tre livelli morali che si sovrappongono: innanzitutto vi sono le convinzioni personali del personale curante. In secondo luogo vi sono i suoi obblighi deontologici che generalmente fanno riferimento alla finalità terapeutica dell’attività medico-infermieristica. In terzo luogo poi non va dimenticato che la maggior parte dei curanti, ad eccezione degli indipendenti, opera nell’ambito di un’istituzione la quale ha anch’essa un insieme di valori guida (a volte espliciti, a volte meno espliciti). A tutto questo si aggiunge pure un altro rilevante quesito, ovvero quello a sapere come giudicare l’autonomia e la capacità decisionale del paziente in un ambito così “fragilizzante” come può essere a volte quello ospedaliero”. Interessanti, inoltre, sono le posizioni dell’Accademia Svizzera delle Scienze Mediche (SAAM), che nelle “Direttive medico-etiche. Come confrontarsi con il fine vita e il decesso”, la cui edizione aggiornata risale al 2022, sottolinea tre differenti modi di agire sul piano etico del medico: “Le direttive suddividono in tre categorie i possibili atti dei professionisti della salute chiamati a confrontarsi con il fine vita e il decesso –atti in linea con gli obiettivi generalmente riconosciuti della medicina e quindi rientranti nell’ambito di competenza di tutti i professionisti della sanità (par. 6.1.);
– atti controversi la cui esecuzione è riservata ai medici che, nei singoli casi, giungono a convincersi della loro necessità per il bene del paziente. In simili circostanze, il medico agisce sotto la propria responsabilità e non può essere in alcun modo obbligato a eseguire tali atti. Laddove questi vengono eseguiti, si devono rispettare determinate regole a garanzia che l’atto compiuto è con- forme alla volontà di un paziente capace di discernimento (par. 6.2.);
– atti contrari alla legge svizzera e quindi vietati (par. 6.3.).”
La decisione belga: o tutto o niente
In un altro Paese francofono, il Belgio, dove l’eutanasia è legale dal 2002, l’Ordre des Médecins Belgique, l’ordine dei medici fiammingo, nel 2003 ha pubblicato l’ “Avis relatif aux soins palliatifs, à l’euthanasie et à d’autres décisions médicales concernant la fin de vie”, un documento sul trattamento etico del fine vita nato come pronta risposta alla neonata legge: “[Non può] essere negato”, si legge, “che un buon numero di medici ritiene che nell’esercizio della loro professione i principi etici debbano prevalere sulla legislazione. [….] Tuttavia, alcune questioni etiche possono divenire oggetto di intervento legislativo, qualora una legislazione di questo tipo venga stabilita in uno stato democratico e rispetti la libertà di coscienza di ciascun medico, la sua esistenza non può essere ignorata da un’istituzione di diritto pubblico come l’Ordine dei medici. [….] [c]onseguentemente, l’Ordine non può promuovere regole di condotta o adottare decisioni contrarie alle leggi adottate democraticamente nel nostro Paese”.
WMA: un tassativo no
L’Ordine, inoltre, dice di rifarsi per le sue posizioni a esempi concreti portati da associazioni mediche internazionali, a supporto della loro tesi iniziali: un possibile riferimento è quello al WAM (World Medical Association), un organo internazionale che opera nei settori dei diritti umani e dell’uguaglianza sociale nell’ambiente sanitario; in particolare, dopo un lungo iter di incontri, assemblee e pubblicazioni iniziato già nel 1987 e il cui ultimo documento riguardo a ciò è il “WMA Declaration on Euthanasia and Physician-Assisted Suicide” del 2019, l’Associazione ha dichiarato che “Il WMA riafferma il suo strenuo parere nel credere che l’eutanasia sia in conflitto con i principi etici basilari della pratica medica, e incoraggia tutte le Associazioni Mediche Nazionali e i medici dall’astenersi dal praticare l’eutanasia, anche se le leggi nazionali lo permette o la decriminalizza in certe condizioni”. Una dichiarazione, quindi, molto forte e antitetico alle posizioni concilianti di molti organi competenti a riguardo.
L’ eutanasia nella legislazione nazionale
Il Codice Penale come punto d’inizio
Nonostante non ci sia una legge a riguardo, l’eutanasia in Italia costituisce reato; lo dice il Codice Penale, articolo 579 sull’ omicidio del consenziente: “Chiunque cagiona la morte di un uomo, col consenso di lui [c.p. 50], è punito con la reclusione da sei a quindici anni [c.p. 20, 32].Non si applicano le aggravanti indicate nell’articolo 61. Si applicano le disposizioni relative all’omicidio [c.p. 575, 576, 577] se il fatto è commesso:
- contro una persona minore degli anni diciotto;
- contro una persona inferma di mente, o che si trova in condizioni di deficienza psichica, per un’altra infermità o per l’abuso di sostanze alcooliche o stupefacenti;
- contro una persona il cui consenso sia stato dal colpevole estorto con violenza, minaccia o suggestione, ovvero carpito con l’inganno”; in altri casi, inoltre, è appellabile l’articolo 575 sull’omicidio: “Chiunque cagiona la morte di un uomo e’ punito con la reclusione non inferiore ad anni ventuno”. Per quanto riguarda l’eutanasia passiva e il suicidio assistito, inoltre, si può applicare l’articolo 580 del Codice Penale, in materia di istigazione al suicidio: “Chiunque determina altri al suicidio o rafforza l’altrui proposito di suicidio, ovvero ne agevola in qualsiasi modo l’esecuzione, e’ punito, se il suicidio avviene, con la reclusione da cinque a dodici anni. Se il suicidio non avviene, e’ punito con la reclusione da uno a cinque anni, sempre che dal tentativo di suicidio derivi una lesione personale grave o gravissima. Le pene sono aumentate se la persona istigata o eccitata o aiutata si trova in una delle condizioni indicate nei numeri 1° e 2° dell’articolo precedente. Nondimeno, se la persona suddetta e’ minore degli anni quattordici o comunque e’ priva della capacita’ d’intendere o di volere, si applicano le disposizioni relative all’omicidio.”; va inoltre citato l’articolo 32 della Costituzione Italiana, secondo cui “La Repubblica tutela la salute come fondamentale diritto dell’individuo e interesse della collettività, e garantisce cure gratuite agli indigenti. Nessuno può essere obbligato a un determinato trattamento sanitario se non per disposizione di legge. La legge non può in nessun caso violare i limiti imposti dal rispetto della persona umana”.
Tutti rivolti alla Corte Cotituzionale
Per colmare questo sostanziale vuoto legislativo e per legiferare su casi particolari avvenuti negli anni in Italia, spesso si è guardato alla Corte Costituzionale, che più volte si è espressa a proposito di tale materia; in particolare, due sentenze hanno suscitato scalpore nel dibattito pubblico: quella del 2019, relativamente all’aggiornamento dell’articolo 580 del Codice Penale (“La Corte Costituzionale con sentenza 25 settembre – 22 novembre 2019, n. 242 (in G.U. 1ª s.s. 27/11/2019, n. 48) ha dichiarato “l’illegittimita’ costituzionale dell’art. 580 del codice penale, nella parte in cui non esclude la punibilita’ di chi, con le modalita’ previste dagli artt. 1 e 2 della legge 22 dicembre 2017, n. 219 (Norme in materia di consenso informato e di disposizioni anticipate di trattamento) – ovvero, quanto ai fatti anteriori alla pubblicazione della presente sentenza nella Gazzetta Ufficiale della Repubblica, con modalita’ equivalenti nei sensi di cui in motivazione-, agevola l’esecuzione del proposito di suicidio, autonomamente eliberamente formatosi, di una persona tenuta in vita da trattamenti di sostegno vitale e affetta da una patologia irreversibile, fonte di sofferenze fisiche o psicologiche che ella reputa intollerabili, ma pienamente capace di prendere decisioni libere e consapevoli, sempre che tali condizioni e le modalita’ di esecuzione siano state verificate da una struttura pubblica del servizio sanitarionazionale, previo parere del comitato etico territorialmente competente”), emanata per sopperire alla mancata decisione in Parlamento -nonostante la presentazione delle “Disposizioni in materia di Eutanasia” del senatore Matteo Mantero, M5S e della proposta di legge di iniziativa popolare “Disposizioni in materia di morte volontaria e medicalmente assistita“ o “Rifiuto di trattamenti sanitari e liceità dell’eutanasia”- in materia e quella promulgata nel febbraio 2022, in cui si dichiarava che il referendum per l’eutanasia legale, promosso, tra gli altri, dall’Associazione Luca Coscioni, Più Europa, Movimento 6000 Sardine, Sinistra Italiana e Radicali Italiani, per l’abrogazione dell’articolo 579 c.p. era “inammissibile”.
L’ “induzione” della cronaca nazionale
Numerosi sono i fatti di cronaca legati al desiderio di alcune persone di ottenere il diritto all’eutanasia legale; tra i più noti si ricordano il caso di Marco Cappato, indagato per istigazione al suicidio dopo aver aiutato Antonioni Fabiano (nome d’arte dj Fabo) ad andare in Svizzera per sottoporsi al suicidio assistito, in seguito ad un incidente stradale che lo aveva reso tetraplegico: fu in quel frangente che la Corte Costituzionale si espresse sull’articolo 580 c.p. (da qui detta “Sentenza Cappato”). Recentemente, infine, il Tribunale di Ancona, rifacendosi alla suddetta sentenza, ha validato il diritto al suicidio per un giovane uomo affetto da tetraplegia, che nel 2020 aveva chiesto alla propria ASL i farmaci per applicare il suicidio assistito.
L’ eutanasia nella legislazione internazionale
Qui sì, qui no
Attualmente, l’eutanasia è legale in Spagna, nei Paesi del Benelux, in Colombia e in alcuni Stati del Nord America e dell’Oceania; numerose, invece, sono le nazioni in cui l’eutanasia è passivamente legale, mentre è completamente illegale in Kenya, Russia e Bielorussia.
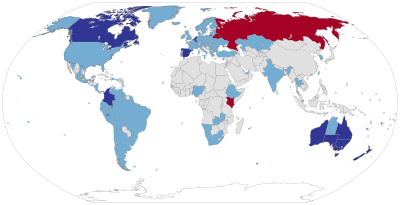
Blu=legale;
azzurro= passivamente legale;
rosso=illegale;
grigio= dati non sufficienti.
A Oviedo, per il rispetto del paziente
Le leggi che governano le situazioni particolari di ogni Paese sono molte e variegate, ma ci sono alcuni trattati di importanza mondiale che hanno sancito delle norme effettive per affrontare le situazioni di fine vita. Uno dei trattati più importanti è la “Convenzione per la protezione dei Diritti dell’Uomo e della dignità dell’essere umano nei confronti dell’applicazioni della biologia e della medicina : Convenzione sui Diritti dell’Uomo e la biomedicina”, emanata a Oviedo nel 1997 dal Consiglio d’Europa in funzione di tutelare i pazienti in materia di bioetica; in particolare, nel capitolo II dedicato al consenso si legge, all’articolo 5, che “Un intervento nel campo della salute non può essere effettuato se non dopo che la persona interessata abbia dato consenso libero e informato. Questa persona riceve innanzitutto una informazione adeguata sullo scopo e sulla natura dell’intervento e sulle sue conseguenze e i suoi rischi. La persona interessata può, in qualsiasi momento, liberamente ritirare il proprio consenso.”: un diritto con valenza generale, che in materia di eutanasia è applicabile riferendosi anche all’articolo 6 (“Protezione delle persone che non hanno la capacità di dare consenso”) e 9 (“Desideri precedentemente espressi”), in cui si indicano rispettivamente le norme a cui adempiere in caso di incapacità di consenso e la considerazione che devono avere le disposizioni precedentemente fornite dal paziente.
Per l’UE è una “questione privata”
All’interno dell’UE, infine, la questione eutanasia è stata sollevata dall’ europarlamentare di ID Mara Bizzotto che, con un’interrogazione parlamentare del 3 marzo 2017, chiedeva “maggiore sostegno da parte dell’UE per i malati e le loro famiglie” e che l’UE esprimesse “ raccomandazioni agli Stati membri su questa materia”, considerando che “il diritto alla vita è uno dei diritti inalienabili, come enunciato nella Carta dei diritti fondamentali dell’UE (articolo 2) e che il principio della vita dovrebbe essere difeso con ogni mezzo” e “preso atto che nel caso delle malattie degenerative la priorità dovrebbe essere la tutela della dignità della vita del malato e dei suoi familiari”. A nome della Commissione Europea, Vytenis Andriukaitis il 15 maggio 2017 ha risposto che “L’assistenza sanitaria, compresa quella ai malati terminali e le questioni etiche richiamate, rientrano nelle competenze degli Stati membri. La Commissione non intende pertanto formulare raccomandazioni sul tema sollevato dall’onorevole deputato.”
L’eutanasia rimane un tema, soprattutto nel nostro Paese, a cui è tuttora difficile trovare una soluzione: da un lato il diritto alla vita (a cui molto spesso si appella la Chiesa quando interviene in questo genere di dibattito), dall’altro la libertà di scelta; e se da un lato è naturale affermare che l’uomo ha nel suo istinto quello della sopravvivenza e della conservazione della specie, dall’altro è difficile capire se la sopravvivenza in un letto, gravemente compromessi è vita.
Il dovere del singolo, quindi, è informarsi e capire, per essere consapevoli fino alla fine.
Condividi questo contenuto
GLI ULTIMI ARTICOLI DI EUREKA: